【佳学基因检测】男性生育力保存专家共识及基因检测标准
本文内容由中国男性生育力保存专家经过讨论后集体编写,本网站基于传播知识的目的经过改变后发布。原文发布于《 中华生殖与避孕杂志》, 2021,41(3) : 191-198. DOI: 10.3760/cma.j.cn101441-20200831-00469。
基因检测与男性生育力保存
男性生育力保存(Male Fertility Preservation, MFP)是指通过冷冻精子或睾丸组织等方法,来保存男性的生殖能力。这对于那些面临可能影响生育能力的医疗治疗(如癌症治疗)的男性来说尤为重要。同时,MFP也适用于那些想要推迟生育的男性。
基因检测在MFP中扮演着关键角色。它可以帮助识别那些可能影响生育能力的遗传因素,比如Y染色体微缺失、染色体异常等。通过基因检测,医生可以更好地理解男性不育的原因,并提供更适合的治疗方案。
综上所述,男性生育力保存和基因检测结合使用,为希望保留生育能力的男性提供了一种有效的方法。同时,这也为他们未来的生育提供了更多的可能性和选择。
男性生育力保存(male fertility preservation, MFP)是指通过冻存男性精子(包括精原干细胞)或睾丸组织以期预防未来生育风险,并借助人类辅助生殖技术(assisted reproductive technology, ART)贼终达到生育目的的技术和方法。MFP既适用于拟实施ART的不育症患者,也适用于有生育力保存需求的正常男性和有不育风险的男性人群,旨在为有需求的男性提供生育力保存的服务[1],为男性在接受可能影响生育能力的治疗或暴露前保存生育力,同时贼大限度降低ART治疗过程中女方取卵或人工授精当日,男方无可用精子的风险。
随着ART和男科学发展,稀少(或微量)精子甚至单精子冻融已经取得重要进展,临床证明安全高效。随着肿瘤患者的生存率显著提高,MFP越来越受到医生与患者的关注[2]。美国肿瘤学会已制定指南和专家共识,要求肿瘤专业人员为患者提供生育力保存相关信息,在启动肿瘤治疗前建议患者接受关于生育力保存的咨询,实施生育力保存[3]。
近年国内MFP领域取得重要进展,已经建立超细麦管和超薄片法等冻融稀少(单)精子体系[4, 5],并出生了健康子代[6, 7]。这些技术的发展,为实施ART的男性不育患者,尤其是严重少、弱、畸形精子症患者带来福音。但目前临床存在生育力保存适应证不明确,冻存管理不规范以及临床结果良莠不齐等诸多问题。因此,为规范MFP的临床应用原则和路径,设立标准化生育力保存工作流程,为临床医师提供指导和参考,更好为患者提供科学有效的生育力保存服务,中国医师协会生殖医学专业委员会委托男科学组,组织专家成立编委会,再基于临床实践、文献综述、专家研讨等资料凝练总结,形成本共识,对MFP的适用范围、精子冷冻保存技术及管理、样本管理及伦理问题等提出建议。
一、方法
本共识广泛征集我国有关MFP的实际问题,咨询辅助生殖机构和人类精子库专家与临床工作者,系统检索知网、万方、PubMed以及Cochrane Library数据库(检索时间为建库至2020年1月31日)中的前瞻性队列、随机对照与基础研究,尤其借鉴系统评价和荟萃分析研究结果,结合我国目前自精保存的发展现状,依据中华人民共和国原卫生部颁布的《人类辅助生殖技术管理办法》与《人类精子库基本标准和技术规范》而形成。
二、共识建议
本共识共包含8个部分,29条建议,主要涵盖MFP的适用人群、精子冷冻保存的技术方法、样本管理及伦理问题等。
1. MFP的适用人群
(1)对于青春期后和成年男性肿瘤患者,强烈推荐其在治疗前咨询人类精子库或辅助生殖机构男科医师,及时进行生育力保存,建议生育力保存在人类精子库进行:男性肿瘤患者的生育能力会有不同程度损伤。一方面肿瘤本身直接影响精子质量[8];另一方面肿瘤患者在接受治疗时,尤其放射性与化学药物治疗可能损伤生殖细胞进而导致精液异常(如严重少精子或无精子症)[3];此外某些破坏生殖系统器官或组织的手术也会导致不育[9]。因此,强烈推荐肿瘤患者在进行可能影响生育力的治疗前,咨询辅助生殖机构或人类精子库男科医师,行精子冷冻保存生育力。已经实行可能影响生育力的放射治疗或化学药物治疗患者,推荐尽快行补救性精子冷冻保存生育力。但需充分告知患者放射治疗或化学药物治疗可能会对精子质量造成一定程度影响,而这种影响取决于所使用的药物种类、药物剂量、治疗周期和放射治疗的剂量与位置等。
(2)对于青春期前男性肿瘤患者,建议其在治疗前评估其治疗方案对生育力的影响,在充分高效患者权益的条件下,可行生育力保存;对于无法获取精液的儿童,可考虑冻存其睾丸组织(或精原干细胞):近年来,随着诊疗技术的进步,约80%儿童肿瘤患者都可长期存活[10],但肿瘤治疗措施可能导致男性生殖干细胞损伤,因此,这类患者生育力保存需求剧增。推荐在治疗前由生殖医学、肿瘤学和儿科学专业人员联合会诊,在综合考虑患者病情与未来生育需求的前提下,充分评估患者的治疗方案对生殖细胞的损伤;同时,也应充分告知患儿监护人,精液冷冻保存是目前少有有效的生育力保存方法[11];对于无法获取精液的儿童可尝试通过保存睾丸组织(或精原干细胞)保存生育力[12];实施生育力保存前,需向患儿监护人充分告知睾丸组织(或精原干细胞)需要通过手术获取,存在手术相关影响等。另外,还需告知实现生育还需依靠精原干细胞体外诱导分化为成熟精子和自体睾丸组织移植等技术的不断成熟与完善。目前精原干细胞体外培养等技术仍在探索研究阶段,尚不能用于临床。
(3)取精困难和需采用手术取精者,推荐该类患者提前进行生育力保存:部分患者在实施ART治疗时,可能会出现取精困难或因个人因素[如体外受精(in vitro fertilization,IVF)当日无法来医院取精]等,推荐患者提前进行精液冷冻保存。极重度少精子症患者、隐匿精子症患者可能因为精子数量过少,卵胞质内单精子注射(intracytoplasmic sperm injection,ICSI)时无足够精子可用,在ART治疗前可通过微量精子冷冻技术多次冻存精子,提高卵子利用率和ART成功率。
手术取精和其他男科手术是治疗男性不育患者重要手段[13],但无法预测其术后效果,可选择冷冻保存术中获得的睾丸或附睾精子用于将来ART治疗。
(4)患有影响男性生育力的自身免疫疾病者、高危职业人群,经人类精子库或辅助生殖机构男科医师进行生育力评估后,推荐实施生育力保存:某些自身免疫疾病,如系统性红斑狼疮,可能引起精子质量下降;还有一些自身免疫疾病,如肾小球肾炎、强直性脊柱炎、炎症性肠病等,在治疗过程中使用具有生殖毒性的药物会影响精子质量[14, 15]。因此,对于这些患者临床医师可推荐行相应的生育力评估与保存。此外,从事某些可能影响生育力职业的人群,如长期接触电离辐射、环境雌激素、重金属污染等可能通过影响生精功能而损伤男性生育力。推荐对这些人群经辅助生殖机构或人类精子库男科医师生育力评估后,行生育力保存[16]。
(5)其他有生育力保存需求男性,经人类精子库或辅助生殖机构男科医师评估后,可行生育力保存:男性的生育能力会受到年龄等因素的影响[17]。对于有延迟生育需求、拟行绝育手术、夫妻长期两地分居者,提前保存精子用于将来生育的需求日益迫切。与女性通过手术获取卵子行生育力保存相比,手淫法获取精液保存男性生育力对人体无任何损伤。因此,有合理需求的男性在人类精子库或辅助生殖机构男科医师的评估后,推荐行精液冷冻保存男性生育力。
男性生育力保存的适应证建议及推荐等级详见表1。

表1:男性生育力保存的适用人群建议及推荐等级
2. MFP准备
强烈推荐患者在进行生育力保存前,必须签署知情同意书,并进行精液质量、性传播疾病检查,必要时进行染色体核型分析等检查。推荐严重少、弱精子症和显微取精患者在取精前或手术前进行适当的对因与对症治疗,可以改善精子质量。
患者在进行生育力保存前必须进行精液分析,以便选择合适的冻存方法和冷冻精液量;乙型和丙型病毒性肝炎、艾滋病、梅毒及血型等指标是精液冷冻前的必备检查;推荐辅助生殖治疗前的患者行染色体核型分析检查[18],对于有较高遗传风险的少、弱、畸形精子症患者可行全外显子测序等检测[19]。对于肿瘤患者因疾病治疗的急迫性限制,推荐在完善相关检查的同时,进行多次精子冻存,保存足够的精液标本用于将来ART治疗。在未排除传染病之前精液标本需单独储存,避免交叉感染[20]。
在非梗阻性无精子症(non-obstructive azoospermia,NOA)患者和严重少、弱精子症患者中进行内分泌治疗尚存在争论[21]。但有部分研究结果提示,这些患者可能在内分泌治疗中获益,药物包括氯米芬、来曲唑、阿那曲唑、卵泡刺激素、黄体生成素、人绒毛膜促性腺激素或生长激素制剂等[22]。另有一项荟萃分析表明,患有精索静脉曲张的NOA患者在显微取精之前行精索静脉手术治疗或栓塞术,其精子获取率的可能性可提高2.65倍[23],这一结果也得到了美国生殖医学协会的支持[24]。因此,严重少、弱精子症和显微取精患者在取精液或手术前,推荐进行适当的药物或手术干预。
3. 生育力保存的冻存样本获取
(1)对成年肿瘤患者和ART治疗前冻存精子患者,若精液中有足够数量的精子冷冻,强烈推荐手淫取精行精子冷冻保存;取精困难时,推荐服用磷酸二酯酶5型抑制剂,有利于勃起射精,提高取精成功率:成年肿瘤患者在放化疗之前,多数精液中有足够数量的活动精子供冷冻,强烈推荐手淫取精用于生育力保存;部分放化疗后患者可能出现精子质量明显下降,推荐尽快冷冻保存残留的少量精子。对于绝育术前或担心取精日取精困难者,推荐常规手淫取精,对无禁忌证者可以适当辅助药物治疗[25, 26],提高取精成功率。
(2)梗阻性无精子症(obstructive azoospermia, OA)可选择在睾丸穿刺/活检手术时获取睾丸精子冷冻保存;行输精管道复通手术时可选择留取附睾、输精管或睾丸精子冷冻保存以备将来使用;推荐优先使用睾丸精子:OA在无精子症中占30%~40%[27]。我国OA患者梗阻部位多位于附睾、输精管、射精管等。根据梗阻部位不同,可采取不同手术复通方式[27, 28]。在OA患者行诊断性穿刺或输精管道重建手术的同时,可选择冻存附睾液或睾丸精子用于ICSI治疗,减少助孕期间反复侵入性操作。对于有输精管道重建可能的OA患者,优先推荐睾丸穿刺[29],以免损伤附睾,导致患者失去输精管道重建或复通的手术机会。另有研究提示无论何种因素导致的OA,患者ART治疗后的临床妊娠结局差异无统计学意义。推荐结合患者梗阻原因、部位和助孕方案合理选择睾丸或附睾精子用于ICSI[30]。
(3) NOA患者推荐睾丸显微取精获取精子,行微量精子冷冻保存:NOA患者大部分为睾丸生精功能障碍,但已有较多证据显示NOA患者的睾丸内仍可能存在局灶生精现象[24]。NOA患者可尝试通过睾丸显微取精术获取精子。术中于高倍手术显微镜下寻找可能存在局灶生精的生精小管,获取其中精子,通过ICSI技术使患者生育自己遗传学后代。一项系统评价研究显示在NOA患者中,显微取精术的精子获取率优于常规睾丸取精术,常规睾丸取精术的精子获取率优于睾丸抽吸术[13]。从理论上讲,NOA患者都可以尝试显微取精术,但应该综合预估取精成功率、手术损伤和生育结局,并尊重患者及女方的意愿,对预估成功率高的情况,如青春期后腮腺炎合并睾丸炎患者、克氏综合征患者、隐睾术后患者等推荐手术,而对一些预估取精成功率过低的患者应谨慎推荐或不推荐。所获得精子何时行ICSI应该根据预估取精成功率、女方情况以及冻存技术等对不同患者推荐同步或非同步方案(获得精子后行微量精子冷冻保存,择期行ART助孕)。建议术前完善相关检查,如染色体核型分析、Y染色体微缺失和性激素等检测,为手术效果的预判提供依据[18,22,27]。显微取精术可以安排在取卵前冻融精子,或者在取卵术当日或前一日。辅助生殖机构在不同院区(医院)或手术室实施取精术时,应制定严格操作流程,包括配备专职人员术中规范评估生精小管功能,正确判断有无精子,所有取精标本用于ICSI时,务必双人核对,对获取精子样本进行规范化处理。
(4)对给予性心理行为疗法及药物治疗无效的不射精患者,推荐行睾丸穿刺、睾丸活检取精术、阴茎震动刺激取精或经直肠电刺激取精:功能性不射精患者是指手淫可射精,性生活时不能射精,这类患者可根据手淫取精的精液质量决定何种ART助孕[夫精人工授精(artificial insemination by husband,AIH)/IVF/ICSI]方式;对于器质性不射精或者交感神经损伤(脊髓损伤、腹膜后淋巴结清扫术后、巨结肠手术、糖尿病等)引起的不射精患者,可直接推荐行睾丸穿刺、睾丸活检取精术、阴茎震动刺激取精或经直肠电刺激取精,也可先给予药物治疗,若药物治疗无效行前述方法取精。
4. 精液、手术获取精子和睾丸组织冷冻与复苏方法(图1)
(1)正常或非严重少弱精子症的精液标本推荐常规冷冻,推荐使用更安全的不含卵黄液的冷冻保护剂,程序降温仪冷冻法和手工液氮熏蒸法均可使用:推荐使用不含卵黄液的冷冻保护剂实施精子冻融,降低潜在的动物源性病毒感染机会。程序降温仪冷冻法和手工液氮熏蒸法均可使用。程序降温仪冷冻法降温方式灵活,适用于批量冷冻,且冻融效果相对稳定;手工液氮熏蒸法所需仪器价格低廉,操作简单,用时短,有更强的临床实用性。常规冻存的精液标本复苏推荐使用37 ℃水浴复苏。
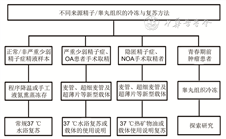
图1:不同来源精子/睾丸组织的冷冻与复苏方法
(2)严重少、弱精子症和梗阻性无精子症行外科手术取精患者推荐采用微量精子冷冻法,可根据精子数量多少选择麦管、超细麦管及各种新型冷冻载体冷冻:严重少、弱精子症患者和无精子症行外科手术取精患者可视精子总量,选取麦管、超细麦管或各种新型冷冻载体行快速冷冻法[6]。采用麦管和超细麦管作为冷冻载体则使用37 ℃水浴复苏,对于新型冷冻载体操作者需根据具体载体的使用说明选择合适的复苏方法。
(3)隐匿精子症、NOA行显微外科手术取精患者获取的极微量精子推荐行微量精子快速冷冻法或单精子冷冻:隐匿精子症、NOA行显微外科手术取精患者获取的精子数量极少,推荐使用超薄片(Cryopiece冷冻片)等新型冷冻载体行单精子或微量精子冷冻,复温使用37 ℃的热矿物油[31];除了超薄片以外,文献报道的单精子冷冻载体还有空透明带、Hollow-core Agarose capsules、Cryoloop、Cryotop、Cell sleeper、Sperm VD、ICSI针等,但临床使用价值均较低[11, 12,32, 33, 34]。
(4)青春期前肿瘤患者睾丸组织(精原干细胞)冻存可以为将来生育提供可能:睾丸组织复苏后的原位、异位、异体移植,以达到保存、恢复生育力的策略是目前研究的热点领域,睾丸组织冻存有良好的应用前景,但仍处于研究探索阶段[3,35]。
5. 按照人类ART质控策略,对MFP者样本实施严格管理
(1)MFP的地点应根据患者具体情况选择人类精子库或辅助生殖机构:以短期内不育症治疗为目的的MFP可在辅助生殖机构进行;原则上,以ART助孕为目的的精液冷冻在辅助生殖机构保存时间不超过3年,如确因治疗需要延长保存时间,需要提交单位生殖医学伦理委员会讨论,以延长保存时间。对于肿瘤患者和短期内无生育要求男性的生育力保存应在人类精子库进行,这有利于长期保存男性生育力。
(2)MFP的样本管理推荐使用计算机样本管理系统,通过接待、样本采集与处理、档案管理、样本供给四个工作平台对样本采集、冻存、供应进行全程管理:计算机样本管理系统应包括接待、样本采集与处理、档案管理、样本供给四个工作平台。各平台相对独立,均可单独工作、互不影响,信息数据可即时传输和共享。接待平台用于生育力保存者信息的采集与录入、统计与查询等;样本采集与处理平台用于对精液等样本参数的录入、对冻存样本进行仓库管理、统计查询等功能;档案管理平台主要负责生育力保存者档案的电子化管理、随访反馈信息管理以及统计查询等,内容包括病史、体格检查、辅助检查、知情同意书、保存协议书、精液冷冻复苏信息、精液外供及精液使用后的妊娠和子代信息等;供给平台主要用于冷冻精液、组织等标本的供应和用精部门或机构的联系和管理等。
(3)精液或睾丸组织样本的编号是样本的标识,强烈推荐遵循少有性原则:样本编号是精液或睾丸组织样本的重要标识,应遵循少有性原则,尽量精简,编号长度尽可能保持一致。建议采用编号+本人姓名+妻子姓名(或监护人姓名)标记样本。推荐选择冷冻条码打印双条码标签,在冻存管(或麦管)的管壁和管盖各贴一个条码标签,以防其中任意一标签脱落缺失。有条件时可选择包含较多患者信息的二维码与射频识别码(radio frequency identification, RFID),使用计算机读取信息进行夫妻双方自动纠错,以确保实施ART时正确无误。使用麦管或超细管冻融,在麦管与外套管均应贴上标签。
(4)冻融精液或睾丸穿刺/活检组织的复苏时机,强烈推荐选择在人类辅助生殖过程中合适的时间:一般情况下,通常在AIH的授精日、IVF或ICSI的取卵日进行冷冻精液或睾丸穿刺/活检组织样本的复苏与培养。过早或过迟的复苏可能影响辅助生殖治疗的成功率。
(5)复苏标本的数量,强烈推荐根据人类ART诊疗方案进行选择,而不应一次性复苏所有的冷冻标本:对于有多份冷冻精液的患者,应该根据具体情况(如AIH或IVF配偶的获卵数)解冻合适数量冷冻标本,根据解冻的精液质量情况再决定是否再继续解冻剩余标本。供精精子的解冻按照精子库管理相关规定执行。此外,同一自精保存者的多份冻存精子建议分装保存,以降低全部意外损毁的风险。
(6)对任何开展MFP机构,强烈推荐专人管理液氮罐并监测液氮罐内温度,并做好记录,推荐安装液氮罐液位报警器:各种样本储存罐的形式、用途、容积各不相同,故样本储存罐的管理和编号需要有专人负责。定期检查,排查故障,高效液氮罐内维持冻存温度。推荐安装液氮罐液位报警器,及时通知管理人员补充液氮[36]。
(7)所有涉及精液或睾丸组织标本的识别步骤,强烈推荐双人核对:涉及精液或睾丸组织标本的身份识别,包括样本接收入库、样本处理、标注标签、复苏样本及丢弃样本等步骤,均须双人核对,核对过程应登记备案。标本复苏一次仅处理一份冷冻样本,以避免混淆。
6. 冷冻样本的使用流程:生育力保存标本可能冷冻保存于人类精子库或辅助生殖机构,因此标本的使用按照不同流程处理。
(1)人类精子库冻存标本使用流程:①用精者(或监护人)应携带夫妻双方身份证件、结婚证、冻存标本相关证明到有资质的生殖医学机构就诊,完成ART助孕前准备后提交用精申请。②人类精子库在收到用精申请后,根据患者治疗需要,在使用精子前的一段时间内向辅助生殖机构发放冷冻标本,由人类精子库与辅助生殖机构双方工作人员共同核对出库单与样本标签信息,使用精子当日由辅助生殖机构工作人员解冻精液,并留存精液保存卡。③使用机构应与人类精子库签订精液使用协议,以确保精液的安全性、信息反馈的高效性;另外,提供精液标本的同时,应提供用精者的检测报告及精液质量信息。
(2)辅助生殖机构冻存标本使用流程:患者夫妇应携带双方身份证、结婚证原件到有资质的辅助生殖机构就诊,根据具体病情需要在该辅助生殖机构冻存精液;患者在确定使用精子或睾丸穿刺/活检组织的日期后,携带生育力保存证明至辅助生殖机构相应部门申请使用标本,辅助生殖机构经双人核对信息无误后,复苏该样本,并留存样本保存卡。
7. 生育力保存专业培训与质量控制体系的建立:MFP在不同单位开展的状况和水平良莠不齐,这与缺乏专业系统的培训和质量控制体系密切相关[37],因此强烈推荐从事MFP的工作人员接受专业系统的培训,提高操作技术人员的低温生物学基础理论水平和实际操作能力;推荐进行生育力保存的单位建立科学、可行的质控体系,以高效为患者提供安全、高效的生育力保存服务[38]。
(1)MFP基础理论与实践技能培训:强烈推荐工作人员掌握精子发生和男性不育发病机制、精子冷冻的低温生物学相关基础理论知识,参加专业的MFP的培训班,掌握不同来源精子样本的冷冻方法;工作人员应能根据自精冻存者精液或睾丸组织内存在精子的数量,选择适当的冷冻载体,包括冷冻管、麦管、超细麦管与超薄片等。实验室技术人员经过以上培训和相应操作能力考核合格后方可上岗[39]。
(2)质量控制体系的建立
①精液冷冻复苏率的质量控制:应严格按照《WHO人类精液检查与处理实验室手册(第五版)》和《人类精子库基本标准和技术规范》的要求,进行精液分析和精液冷冻。为了高效精液冷冻的效果,定期使用质控精液样本进行精液冻融复苏实验值得推荐,冷冻技术的质量控制可以高效冻融后精子的利用率和助孕成功率。
②样本冷冻相关的仪器、试剂、耗材的质量控制:应选用具有注册证、质量高效的试剂和耗材。不同批号、同品牌的冷冻保护剂使用前,需与在使用的冷冻保护剂进行性能比对,两者性能一致方可使用;取精杯、冷冻管、麦管及分装吸管等所有与精液接触的耗材,在使用前必须做精液容器相容性试验,明确检测耗材对精子无毒性后方可使用。定期对仪器设备进行校准,对实验室环境进行检测。
8. MFP涉及的主要伦理问题
(1)男性行生育力保存时,需遵循知情同意、自愿、保密、伦理监督及非商业化的原则,充分保障生育力保存者及其子代的权益[40]。
(2)有生育力保存需求的男性均拥有保存生育力的权利,建议其在行生育力保存前咨询人类精子库或辅助生殖机构男科医师,并签署知情同意书。选择生育力保存方式时,建议成年男性先进存贮精液;未成年男性在其监护人同意的情况下,冻存精液或考虑冻存睾丸组织(或精原干细胞)[41]。
(3)强烈建议成年男性在行生育力保存之前,约定其保存的精子和睾丸组织的使用范围,以及未及时缴纳保存费用和保存者死亡等情况下精子和睾丸组织的处置方法;未成年人保存的精液或睾丸组织处理,在其未成年之前由其监护人决定,成年后由其本人决定[42]。进行生育力保存的各种行为均应符合我国现有的法律法规,必要时咨询法学及伦理学专业人员。
(4)关于MFP精子保存时限,建议行生育力保存的男性,在遵守国家法律或法规的前提下,当条件具备时尽早实施生育方案。
三、总结
MFP的社会需求越来越大,但是我国人类精子库和辅助生殖机构在生育力保存的适用人群和精液样本冻存的管理方面尚不规范,各地区在稀少精子冻存技术等关键领域水平参差不齐。本共识对MFP的适用范围、冷冻保存技术及管理、样本管理及伦理问题进行了较为全面讨论,凝练形成专家共识,并推荐MFP过程中关键环节的循证医学观点,供人类精子库和实施ART的专业人员及相关科室专业人员借鉴,为我国MFP的发展发挥推动作用。当然,作为一个新兴的领域,MFP还存在诸多技术难点和生殖伦理问题,需要在今后的临床实践中不断改进和发展。
执笔专家:贺小进(安徽医科大学先进附属医院)、洪锴(北京大学第三医院)
参与本共识编写的专家组成员(按姓氏拼音顺序):安庚(广州医科大学附属第三医院)、陈向锋(上海交通大学医学院附属仁济医院)、贺小进(安徽医科大学先进附属医院)、洪锴(北京大学第三医院)、康跃凡(福建省妇幼保健院)、李蓉(北京大学第三医院)、李铮(上海交通大学附属先进人民医院)、刘锋(广西医科大学第三附属医院)、陆金春(东南大学附属中大医院)、沈群山(安徽医科大学先进附属医院)、王丽(山东大学附属生殖医院)、熊承良(华中科技大学同济医学院)、薛松果(同济大学附属东方医院)、张欣宗(广东省计划生育专科医院)
志 谢
衷心感谢中国医师协会生殖医学专委会对本共识的审阅与修订
利益冲突
所有作者均声明不存在利益冲突
参考文献
- QiaoJ, LiR. Fertility preservation: challenges and opportunities[J]. Lancet, 2014, 384( 9950): 1246- 1247. DOI: 10.1016/S0140-6736(14)61749-9
- KatzDJ, KolonTF, FeldmanDR, et al. Fertility preservation strategies for male patients with cancer[J]. Nat Rev Urol, 2013, 10( 8): 463- 472. DOI: 10.1038/nrurol.2013.145
- OktayK, HarveyBE, PartridgeAH, et al. Fertility preservation in patients with cancer: ASCO clinical practice guideline update[J]. J Clin Oncol, 2018, 36( 19): 1994- 2001. DOI: 10.1200/JCO.2018.78.1914
- 薛松果, 彭秋平, 曹少锋, 等. 一种微量精子冷冻保存载体: 中国, CN205143336U[P]. 2016-04-13.
- XueSG, PengQP, CaoSF, et al. The utility model relates to a cryopreservation carrier for low-count sperm: Chinese, CN205143336U[P]. 2016-04-13
- 薛松果, 彭秋平, 曹少锋, 等. 精子冷冻保存载体及培养注射皿套装: 中国, CN209898090U[P]. 2020-01-07.
- XueSG, PengQP, CaoSF, et al. Sperm cryopreservation carrier and injection culture dish set: Chinese, CN209898090U[P]. 2020-01-07.
- LiuF, ZouSS, ZhuY, et al. A novel micro-straw for cryopreservation of small number of human spermatozoon[J]. Asian J Androl, 2017, 19( 3): 326- 329. DOI: 10.4103/1008-682X.173452.
- SunJ, ChenW, ZhouL, et al. Successful delivery derived from cryopreserved rare human spermatozoa with novel cryopiece[J]. Andrology, 2017, 5( 4): 832- 837. DOI: 10.1111/andr.12380.
- BahadurG, LingKL, HartR, et al. Semen quality and cryopreservation in adolescent cancer patients[J]. Hum Reprod, 2002, 17( 12): 3157- 3161. DOI: 10.1093/humrep/17.12.3157.
- JonesOM, StevensonAR, StitzRW, et al. Preservation of sexual and bladder function after laparoscopic rectal surgery[J]. Colorectal Dis, 2009, 11( 5): 489- 495. DOI: 10.1111/j.1463-1318.2008.01642.x.
- PhillipsSM, PadgettLS, LeisenringWM, et al. Survivors of childhood cancer in the United States: prevalence and burden of morbidity[J]. Cancer Epidemiol Biomarkers Prev, 2015, 24( 4): 653- 663. DOI: 10.1158/1055-9965.EPI-14-1418.
- LiYX, ZhouL, LvMQ, et al. Vitrification and conventional freezing methods in sperm cryopreservation: a systematic review and meta-analysis[J]. Eur J Obstet Gynecol Reprod Biol, 2019, 233: 84- 92. DOI: 10.1016/j.ejogrb.2018.11.028.
- OnofreJ, BaertY, FaesK, et al. Cryopreservation of testicular tissue or testicular cell suspensions: a pivotal step in fertility preservation[J]. Hum Reprod Update, 2016, 22( 6): 744- 761. DOI: 10.1093/humupd/dmw029.
- BernieAM, MataDA, RamasamyR, et al. Comparison of microdissection testicular sperm extraction, conventional testicular sperm extraction, and testicular sperm aspiration for nonobstructive azoospermia: a systematic review and meta-analysis[J]. Fertil Steril, 2015, 104( 5): 1099-1103.e1091-1093. DOI: 10.1016/j.fertnstert.2015.07.1136.
- Rodriguez-WallbergKA, OktayK. Fertility preservation during cancer treatment: clinical guidelines[J]. Cancer Manag Res, 2014, 6: 105- 117. DOI: 10.2147/CMAR.S32380.
- PictonHM, WynsC, AndersonRA, et al. A European perspective on testicular tissue cryopreservation for fertility preservation in prepubertal and adolescent boys[J]. Hum Reprod, 2015, 30( 11): 2463- 2475. DOI: 10.1093/humrep/dev190.
- 郭应禄, 李宏军. 男性生殖健康面临的挑战[J]. 中华男科学杂志, 2003, 9( 1): 1- 6. DOI: 10.13263/j.cnki.nja.2003.01.001.
- GuoYL, LiHJ. The challenge of male reproductive health[J]. Natl J Androl, 2003, 9(1): 1-6. DOI: 10.13263/j.cnki.nja.2003.01.001.
- MartinezF. Update on fertility preservation from the Barcelona International Society for Fertility Preservation-ESHRE-ASRM 2015 expert meeting: indications, results and future perspectives[J]. Hum Reprod, 2017, 32( 9): 1802- 1811. DOI: 10.1016/j.fertnstert.2017.05.024.
- ForestaC, FerlinA, GianaroliL, et al. Guidelines for the appropriate use of genetic tests in infertile couples[J]. Eur J Hum Genet, 2002, 10( 5): 303- 312. DOI: 10.1038/sj.ejhg.5200805.
- HeX, LiW, WuH, et al. Novel homozygous CFAP69 mutations in humans and mice cause severe asthenoteratospermia with multiple morphological abnormalities of the sperm flagella[J]. J Med Genet, 2019, 56( 2): 96- 103. DOI: 10.1136/jmedgenet-2018-105486.
- TedderRS, ZuckermanMA, GoldstoneAH, et al. Hepatitis B transmission from contaminated cryopreservation tank[J]. Lancet, 1995, 346( 8968): 137- 140. DOI: 10.1016/s0140-6736(95)91207-x.
- KoEY, SiddiqiK, BranniganRE, et al. Empirical medical therapy for idiopathic male infertility: a survey of the American Urological Association[J]. J Urol, 2012, 187( 3): 973- 978. DOI: 10.1016/j.juro.2011.10.137.
- RingJD, LwinAA, KohlerTS. Current medical management of endocrine-related male infertility[J]. Asian J Androl, 2016, 18( 3): 357- 363. DOI: 10.4103/1008-682X.179252.
- EstevesSC, MiyaokaR, RoqueM, et al. Outcome of varicocele repair in men with nonobstructive azoospermia: systematic review and meta-analysis[J]. Asian J Androl, 2016, 18( 2): 246- 253. DOI: 10.4103/1008-682X.169562.
- Practice Committee of the American Society for Reproductive Medicine. Management of nonobstructive azoospermia: a committee opinion[J]. Fertil Steril, 2018, 110( 7): 1239- 1245. DOI: 10.1016/j.fertnstert.2018.09.012.
- PaulusWE, StrehlerE, ZhangM, et al. Benefit of vaginal sildenafil citrate in assisted reproduction therapy[J]. Fertil Steril, 2002, 77( 4): 846- 847. DOI: 10.1016/s0015-0282(01)03272-1.
- JanniniEA, LombardoF, SalaconeP, et al. Treatment of sexual dysfunctions secondary to male infertility with sildenafil citrate[J]. Fertil Steril, 2004, 81( 3): 705- 707. DOI: 10.1016/j.fertnstert.2003.08.032.
- JungwirthA, GiwercmanA, TournayeH, et al. European association of urology guidelines on male infertility: the 2012 update[J]. Eur Urol, 2012, 62( 2): 324- 332. DOI: 10.1016/j.eururo.2012.04.048.
- WosnitzerMS, GoldsteinM. Obstructive azoospermia[J]. Urol Clin North Am, 2014, 41( 1): 83- 95. DOI: 10.1016/j.ucl.2013.08.013.
- 李朋, 李铮, 李石华. 梗阻性无精子症显微外科治疗进展和展望[J]. 中华男科学杂志, 2018, 24( 7): 579- 588. DOI: 10.13263/j.cnki.nja.2018.07.001.
- LiP, LiZ, LiPS. Microsurgical management of obstructive azoospermia: progress and prospects[J]. Natl J Androl, 2018, 24(7): 579-288. DOI: 10.13263/j.cnki.nja.2018.07.001.
- BuffatC, PatratC, MerletF, et al. ICSI outcomes in obstructive azoospermia: influence of the origin of surgically retrieved spermatozoa and the cause of obstruction[J]. Hum Reprod, 2006, 21( 4): 1018- 1024. DOI: 10.1093/humrep/dei418.
- PengQP, CaoSF, LyuQF, et al. A novel method for cryopreservation of individual human spermatozoa[J]. In Vitro Cell Dev Biol Anim, 2011, 47( 8): 565- 572. DOI: 10.1007/s11626-011-9428-1.
- ChenY, LiL, QianY, et al. Small-volume vitrification for human spermatozoa in the absence of cryoprotectants by using Cryotop[J]. Andrologia, 2015, 47( 6): 694- 699. DOI: 10.1111/and.12320.
- AbdelHafezF, BedaiwyM, El-NasharSA, et al. Techniques for cryopreservation of individual or small numbers of human spermatozoa: a systematic review[J]. Hum Reprod Update, 2009, 15( 2): 153- 164. DOI: 10.1093/humupd/dmn061.
- EndoY, FujiiY, ShintaniK, et al. Simple vitrification for small numbers of human spermatozoa[J]. Reprod Biomed Online, 2012, 24( 3): 301- 307. DOI: 10.1016/j.rbmo.2011.11.016.
- Practice Committee of the American Society for Reproductive Medicine. Fertility preservation in patients undergoing gonadotoxic therapy or gonadectomy: a committee opinion[J]. Fertil Steril, 2019, 112( 6): 1022- 1033. DOI: 10.1016/j.fertnstert.2019.09.013.
- MichaelsonZP, BondalapatiST, AmraneS, et al. Early detection of cryostorage tank failure using a weight-based monitoring system[J]. J Assist Reprod Genet, 2019, 36( 4): 655- 660. DOI: 10.1007/s10815-019-01402-3.
- KeelBA, StembridgeTW, PinedaG, et al. Lack of standardization in performance of the semen analysis among laboratories in the United States[J]. Fertil Steril, 2002, 78( 3): 603- 608. DOI: 10.1016/s0015-0282(02)03296-x.
- KeelBA. Quality control, quality assurance, and proficiency testing in the andrology laboratory[J]. Arch Androl, 2002, 48( 6): 417- 431. DOI: 10.1080/01485010290099147.
- BjorndahlL, BarrattCL, FraserLR, et al. ESHRE basic semen analysis courses 1995-1999: immediate beneficial effects of standardized training[J]. Hum Reprod, 2002, 17( 5): 1299- 1305. DOI: 10.1093/humrep/17.5.1299.
- 曹云霞. 人类生育力保存[M]. 北京: 人民卫生出版社, 2015.
- CaoYX. Human fertility preservation[M]. Beijing: People's Medical Publishing House, 2015.
- Ethics Committee of the American Society for Reproductive Medicine. Fertility preservation and reproduction in patients facing gonadotoxic therapies: an Ethics Committee opinion[J]. Fertil Steril, 2018, 110( 3): 380- 386. DOI: 10.1016/j.fertnstert.2018.05.034.
- FallatME, HutterJ. Preservation of fertility in pediatric and adolescent patients with cancer[J]. Pediatrics, 2008, 121( 5): e1461- e1469. DOI: 10.1542/peds.2008-0593.
(责任编辑:佳学基因)



